Frauenkrankheiten
Hintergrundwissen Frauenheilkunde
Aufbau und Funktion der weiblichen Brust
Die weibliche Brust (Mamma) besteht vorwiegend aus Fettgewebe, darin eingebettet sind Milchdrüsen (Brustdrüsen) und ein System von Milchgängen, die in der Brustwarze (Mamille) münden. Stützendes straffes Bindegewebe (Kollagen) gibt der Brust ihre äußere Form und ihren Halt. Die Brustgröße hängt – zumindest außerhalb der Stillzeit – allein von der Menge des Fettgewebes ab. Wieviel Fettgewebe sich in den Brüsten einlagert, ist Sache der Erbanlagen. Aber: Nimmt das Körpergewicht insgesamt zu, werden auch die Brüste größer – und umgekehrt.
Die weibliche Brust beginnt zwischen dem 10. und 12. Lebensjahr unter der Einwirkung von Geschlechtshormonen sichtbar zu werden. Ein fühlbares Knötchen (Brustknospe) unter der Brustwarze ist hierfür das erste Zeichen.
Mit dem Ende der Pubertät, also etwa mit 15–17 Jahren, ist auch die Brustentwicklung abgeschlossen. Die Milchdrüsen sind zu diesem Zeitpunkt vollständig angelegt, nehmen jedoch bei einer Schwangerschaft und der nachfolgenden Stillzeit kräftig an Größe zu.
Während der gesamten geschlechtsreifen Zeit im Leben einer Frau sind Veränderungen an der Brust spürbar, die im Wesentlichen durch die Geschlechtshormone ausgelöst werden:
- In der zweiten Hälfte des Monatszyklus kann die Brust größer werden und ein Spannungsgefühl erzeugen.
- Auch bei Einnahme der „Pille“, die ja Östrogene und Progesteron enthält, spüren viele Frauen, dass ihre Brüste größer werden und eventuell etwas spannen.
- Bei sexueller Erregung kann eine trübe, milchige Flüssigkeit (Kolostrum) aus den Brustwarzen austreten.
- Bei vielen Frauen ändert sich die Größe der Brüste auch parallel zu ihrem Körpergewicht.
- Etwa ab dem 40. Lebensjahr bildet sich das stützende Bindegewebe zurück und wird vor allem durch Fett ersetzt, sodass die Brust an Spannkraft und Fülle verliert.
- Auch die Brustwarzen werden ab 40 wieder kleiner und flacher.
Aufbau und Funktion der weiblichen Geschlechtsorgane
Zu den äußeren Geschlechtsorganen (äußere Genitalien, Vulva) gehören Scheidenvorhof, Schamlippen und Klitoris (Kitzler). Der Scheidenvorhof, in den neben der Scheide auch die Harnröhre mündet, wird von den kleinen Schamlippen umschlossen. Die kleinen Schamlippen gehen vorne in die Klitoris über und werden von den großen Schamlippen umschlossen. Die Klitoris entspricht von der Entwicklung her dem männlichen Penis und besitzt Schwellkörper. Sie ist mit vielen Nerven versorgt und spielt eine große Rolle für das sexuelle Lustempfinden.
In den Scheidenvorhof münden außerdem die Ausführungsgänge der Bartholin-Drüsen, deren Sekret für eine Befeuchtung der Scheide sorgt. Die Grenze zwischen den äußeren und inneren Geschlechtsorganen bildet das Jungfernhäutchen (Hymen), das auch bei Kindern nicht ganz verschlossen ist. Es reißt meist unbemerkt beim ersten Geschlechtsverkehr vollständig ein (Defloration), sodass der Scheideneingang danach weiter ist. Häufig geschieht dies auch schon früher durch die Benutzung von Tampons zur Monatshygiene.
Manchmal ist das Jungfernhäutchen komplett verschlossen (Hymenalatresie). Es kommt dann während der Pubertät zum Zeitpunkt der ersten Monatsblutungen zu krampfartigen Schmerzen, da das Menstruationsblut nicht abfließen kann. Die Therapie erfolgt durch einen kleinen operativen Schnitt.
Im weiteren Sinn zählt man auch den mit Schamhaaren bedeckten Schamhügel (Venushügel) zu den äußeren Geschlechtsorganen.
Zu den inneren Geschlechtsorganen (innere Genitalien) gehören Scheide (Vagina), Gebärmutter (Uterus), Eileiter (Tuben) und Eierstöcke (Ovarien). Die Scheide führt als 8–10 cm langer Schlauch aus Muskel- und Bindegewebe von den äußeren Geschlechtsorganen zur Gebärmutter. Ihr oberer Rand umschließt den Muttermund (Portio) des Gebärmutterhalses (Cervix uteri, kurz Zervix).
Der Muttermund ist bei einer Frau, die noch keine Kinder geboren hat, grübchenförmig. In der Schwangerschaft lockert er sich zunehmend und weitet sich bei der Geburt auf. Als Folge davon bildet er nach der Geburt einen horizontal verlaufenden Spalt, der die vordere von der hinteren Muttermundlippe trennt.
In den Eierstöcken sind bereits zum Zeitpunkt der Geburt einer Frau bzw. eines Mädchens alle Eizellen vorhanden, genauer gesagt rund 400 000, von denen aber nur ein Tausendstel in den fruchtbaren Jahren der Frau heranreift.
In der Scheidenwand (oft auch Scheidenschleimhaut genannt) produzieren Döderlein-Bakterien Milchsäure und sorgen so für das saure Scheidenmilieu mit einem pH-Wert von 3,8–4,5, sodass sich von außen eindringende Keime in der Scheide nicht vermehren können. Die Gebärmutter ist etwa 7 cm lang und hat die Form einer Birne. Sie ist nach vorn geneigt, zusätzlich nach vorn abgeknickt und liegt über dem Dach der Harnblase.
Während der Wechseljahre verdünnt sich auch die Scheidenwand. Eine schlechtere Durchblutung hat zur Folge, dass die Drüsen weniger Sekret produzieren und die Scheide insgesamt trockener wird, häufig juckt und anfälliger für Entzündungen ist (Wechseljahrsbeschwerden).
Die Gebärmutter besteht aus Gebärmutterhals und Gebärmutterkörper (Corpus uteri). Der Gebärmutterkörper ist ein Muskelgeflecht, das Myometrium genannt wird, und sich bei der Geburt, aber auch bei der Menstruation zusammenzieht. Innen formt das Myometrium die Gebärmutterhöhle, deren Wand von der Gebärmutterschleimhaut (Endometrium) ausgekleidet ist. Indem sie ihre Schleimhaut aufbaut, bereitet sich die Gebärmutter jeden Monat auf die Einnistung eines befruchteten Eis vor. Vom Gebärmutterkörper aus verlaufen die Eileiter auf beiden Seiten zu den etwa pflaumengroßen Eierstöcken, die sie mit jeweils einem Trichter umgeben. In den Eierstöcken reifen im monatlichen Rhythmus die Eizellen heran, die beim Eisprung vom Trichter der Eileiter aufgefangen und in die Gebärmutter transportiert werden.
Im Verlauf einer Schwangerschaft vergrößert sich die normalerweise 50 g leichte Gebärmutter auf rund 1 000 g. Nach der Geburt kehrt sie aber innerhalb weniger Wochen wieder zu ihrer normalen Größe zurück. Nochmals verkleinert sich die Gebärmutter in den Wechseljahren.
Kräftige bindegewebige Bandstrukturen, die Parametrien, verlaufen zwischen der Gebärmutter und der seitlichen Beckenwand und halten die Gebärmutter in ihrer richtigen Position im kleinen Becken. Weitere Bänder ziehen von der Gebärmutterrückseite zum Steißbein sowie von der Gebärmutter durch die Leistengegend in das Bindegewebe der großen Schamlippen. Auch die Eierstöcke sind mit Bändern fixiert, die zur Gebärmutter und zu den anderen Bandstrukturen verlaufen. Eileiter und Eierstöcke werden zusammen mit den dazugehörigen Bändern auch als Adnexe (Anhängsel) bezeichnet. Die Muskeln des Beckenbodens stützen die Organe im Becken von unten her.
Aufbau und Funktion des weiblichen Beckenbodens
Der Beckenboden ist der bindegewebig-muskulöse Boden der Bauch- und Beckenhöhle. Er wird hinten unter anderem durch den großen Darmschließmuskel, den Musculus levator ani, gebildet und ist durchbrochen vom Mastdarm. Dieser hintere Anteil heißt Diaphragma pelvis. Den vorderen Anteil, Diaphragma urogenitale genannt, bildet ein kompliziertes Geflecht von Muskelzügen und Bindegewebefasern, das bei der Frau leichter erschlaffen kann, weil hier Scheide und Harnröhre durchtreten müssen. Auch wird das Diaphragma urogenitale bei einer Geburt leicht durch Dammrisse oder -schnitte verletzt.
Der Beckenboden hat drei Aufgaben: sich anzuspannen, sich zu entspannen und bei Druckerhöhungen im Bauchraum, wie z. B. beim Niesen, einen Gegendruck aufzubauen:
- Die erste Funktion, das Anspannen, ist unerlässlich, um den Urin zu halten (der Mediziner sagt, die Kontinenz zu sichern). Dabei stützt die Beckenbodenmuskulatur maßgeblich die Harnröhre und den Schließmuskel der Harnblase.
- Der Beckenboden entspannt sich beim Wasserlassen, beim Stuhlgang, bei der Frau beim Geschlechtsverkehr sowie beim Mann bei einer Erektion. Beim Orgasmus pulsiert der Beckenboden, Anspannung und Entspannung wechseln sich also ab.
- Einen erheblichen Gegendruck muss der Beckenboden u. a. beim Tragen schwerer Lasten, beim Husten, Niesen, Lachen oder Hüpfen aufbauen; sonst käme es auch hier zum Urinverlust, genauer gesagt zur Dranginkontinenz.
Bei der Frau kann die Beckenbodenmuskulatur durch komplizierte Geburten geschwächt werden. Wird sie nicht nach jeder Geburt ausreichend trainiert (z. B. mit regelmäßiger Beckenbodengymnastik), droht die Senkung der Organe ins kleine Becken, was sich dann als Harninkontinenz und als Gebärmuttervorfall bemerkbar macht.
Das medizinische Fachgebiet Gynäkologie
Über Jahrhunderte lag die Behandlung von Frauenleiden in den Händen heilkundiger Frauen und Hebammen, die ihr Wissen untereinander austauschten und von Generation zu Generation weitergaben. Dies änderte sich erst vor 125 Jahren, als die moderne Medizin die Bedeutung der Frauenerkrankungen für die Volksgesundheit im Allgemeinen und die Arbeitsfähigkeit der Frauen im Besonderen erkannte. So kam es, dass die Ärzteschaft das alleinige Behandlungsrecht für Frauenerkrankungen beanspruchte, was die Politik unterstützte, v. a. um den Zugang zu Verhütungsmitteln zu beschränken. Speziell in Deutschland ist diese Entwicklung noch einen Schritt weitergegangen: Hier diagnostizieren und behandeln fast nur noch Frauenärzte und -ärztinnen (Gynäkologen) gynäkologische Erkrankungen.
Weiterführende Informationen
- www.dggg.de – Internetseite der Deutschen Gesellschaft für Gynäkologie und Geburtshilfe e. V., Berlin: Mit ärztlichen Leitlinien aller Fachbereiche und weiterführenden Links.
- Artemis.bzga.de/frauen – Internetseite der Bundeszentrale für gesundheitliche Aufklärung (BZgA, Köln): Datenbank, die sich speziell der Frauengesundheit widmet. Deckt alle Frauenkrankheiten in den unterschiedlichen Lebensphasen ab, übersichtlich und informativ.
- C. Northrup: Frauenkörper, Frauenweisheit. Zabert Sandmann, 2002. Hervorragendes Buch aus dem Genre der „ganzheitlichen“ Frauenheilkunde. Die medizinische Sichtweise der Autorin ist feministisch, oft unorthodox, ermutigt aber immer die Leserin, ihren Selbstheilungskräften und der Intuition zu vertrauen.
- G. Hoffbauer: Gerne Frau! Mein Körper – meine Gesundheit. Springer, 2005. Das „medizinischste“ – auch medizinisch korrekteste – und im guten Sinne schnörkelloseste Frauengesundheitsbuch.
- I. Ehmer: Probleme im Intimbereich … damit müssen Sie nicht leben! DocDurchblick, 2004. Fundierter und informativer Ratgeber zu den häufigsten Krankheiten und ihren Therapieverfahren, mit praxisnahen (Selbsthilfe-)Tipps.
Der Besuch beim Frauenarzt
Gynäkologische Anamnese
Vor der gynäkologischen Untersuchung befragt der Frauenarzt die Patientin zu den momentanen Beschwerden, nach Häufigkeit und Dauer der Periode, praktizierter Verhütung, Schwangerschaften, Krebserkrankungen in der Familie (vor allem Brust-, Gebärmutter- und Darmkrebs) und früheren gynäkologischen Eingriffen. Nach dieser gynäkologischen Anamnese und Messung des Blutdrucks erfolgt die gynäkologische Untersuchung und die der Brust.
Gynäkologische Untersuchung
Für die gynäkologische Untersuchung setzt sich die Patientin mit freiem Unterkörper auf den gynäkologischen Stuhl. Die Beine werden dabei etwas angewinkelt nach beiden Seiten weit geöffnet und durch eine schalenförmige Halterung für die Knie gehalten. Für viele Frauen ist diese Situation unangenehm, da sie intimste Körperbereiche einem Fremden zeigen müssen. Um keine Zweifel aufkommen zu lassen, ist bei den meisten Frauenärzten und auch -ärztinnen eine Arzthelferin während der Untersuchung zugegen.
Der Arzt beginnt mit der Inspektion und Untersuchung des äußeren Geschlechtsorgans: Er achtet auf Veränderungen wie Entzündungen, Wucherungen, Fehlbildungen oder krankhaften (pathologischen) Ausfluss. Anschließend folgt die bimanuelle Tastuntersuchung (Untersuchung mit beiden Händen). Zur Beurteilung der Gebärmutterrückseite sowie des Raums zwischen Gebärmutter und Mastdarm (Douglas-Raum) tastet der Frauenarzt mit einem Finger auch den Enddarm aus (rektale Untersuchung).
Untersuchung mit dem Spekulum und Abstrichentnahme
Mit einem Scheidenabstrich untersucht der Arzt oder das von ihm beauftragte Labor, ob eine Infektion mit Pilzen oder Bakterien vorliegt. Dazu wird die mit einem Wattetupfer entnommene Probe auf einem Objektträger abgerollt und unter dem Mikroskop betrachtet.
Zum Nachweis von Chlamydien macht der Arzt bei Frauen unter 25 zusätzliche einen Muttermundabstrich bzw. seit 2009 eine Urinuntersuchung.
Für die Untersuchung der Scheide führt der Arzt ein angewärmtes Spekulum (Spiegel) ein, um den Scheideneingang, die Innenwand der Scheide, den Gebärmutterhals und den Muttermund beurteilen zu können.
Um bösartige Entartungen der Schleimhaut am Muttermund frühzeitig zu erkennen, wird bei jeder Krebsfrüherkennung sowie bei verdächtigen Veränderungen ein Abstrich mit Zellen vom äußeren Muttermund und aus dem Gebärmutterhalskanal entnommen (Gebärmutterhalsabstrich). Die gewonnenen Zellen werden auf eine kleine Glasplatte (Objektträger) aufgetragen, in einem Labor eingefärbt und unter dem Mikroskop auf abnorme Veränderungen und Krebszellen untersucht (zytologische Untersuchung). Die nach dem griechischen Anatom und Pathologen George Nicolas Papanicolaou benannte Färbung gab dem Test auch seinen zweiten Namen: Papanicolaou- oder Pap-Test. Je nach Grad der Zellveränderung wird das Ergebnis in die Klassen I bis V eingeteilt:
- Pap I: Unverdächtiger Befund
- Pap II: Mäßig entzündliche Veränderungen; nächster Abstrich nach einem Jahr
- Pap III: Stärkere entzündliche oder degenerative Veränderungen; Wiederholung des Pap-Tests nach drei Monaten
- Pap III D (für Dysplasie): kann die Vorstufe eines bösartigen Tumors sein; engmaschige Wiederholung alle drei Monate. Besteht der Befund über zwölf Monate fort, wird eine Biopsie gemacht.
- Pap IV A, Pap IV B: Krebserkrankung möglich, evtl. Konisation und engmaschige Kontrollen notwendig
- Pap V: Krebserkrankung wahrscheinlich.
Seit Beginn der Früherkennung durch den Gebärmutterhalsabstrich im Jahr 1971 ist die Sterblichkeit von Frauen mit Gebärmutterhalskrebs um über zwei Drittel zurückgegangen. (Seit 2007 wird eine Impfung gegen Humane Papillom Viren empfohlen, die verantwortlich sind für die Entstehung von Gebärmutterhalskrebs.) Der zytologische Test ist allerdings mit erheblichen Problemen verbunden:
- Wie jeder andere Früherkennungstest ist auch die Diagnose aus einem Gebärmutterhalsabstrich nicht 100%ig zuverlässig: Der Übergang zwischen normalen Zellen und Krebszellen ist fließend. Deshalb werden Befunde manchmal entweder übersehen oder überdiagnostiziert.
- In Deutschland wird dieses Problem durch mangelnde Qualitätskontrolle verschärft, denn die Diagnosen schwanken von Labor zu Labor erheblich.
Die diagnostische Unsicherheit hat Folgen: Nach einem auffälligen Gebärmutterhalsabstrich folgt zunächst eine Scheidenspiegelung (Kolposkopie), eventuell mit Entnahme von Gewebeproben oder einer Ausschabung des Gebärmutterkanals. Sind auch diese Proben auffällig, wird das veränderte Gewebe durch Laser oder Skalpell entfernt (Konisation). Mit einer Konisation ist aber nicht nur ein Operationsrisiko verbunden; bei jüngeren Frauen steigt nach dieser Behandlung auch das Risiko einer Frühgeburt [N22]. Bei Frauen, deren Familienplanung abgeschlossen ist, wird manchmal zur Entfernung der Gebärmutter geraten. Pro Jahr werden in Deutschland wegen Krebsvorstufen 150 000 operative Eingriffe durchgeführt, von denen einige vermutlich nicht notwendig wären – im internationalen Vergleich nimmt Deutschland daher eine Spitzenstellung ein.
Untersuchung der Brust
Nach der Untersuchung der inneren und äußeren Geschlechtsorgane folgt die Brustuntersuchung. Das Abtasten der Brüste gehört ab dem 30. Lebensjahr zur jährlichen Krebsfrüherkennung. Der Arzt sieht sich die Brüste auf Form- und Größenunterschiede hin an, sucht nach Entzündungen, Schwellungen und Einziehungen der Haut. Veränderungen wie bei einer Zellulite („Orangenhaut“) können auch Anzeichen eines bösartigen Tumors in der Brust sein. Der Arzt tastet die Brust anschließend mit kreisenden und streichenden Bewegungen ab und prüft durch leichten Druck auf die Brustwarze, ob Sekret austritt. Die Untersuchung der Achselhöhlen ist notwendig, um vergrößerte Lymphknoten zu entdecken.
Unterschiede zwischen den Brüsten werden vom Arzt registriert; sie sind im Allgemeinen nicht krankhaft: Viele Frauen haben seit ihrer Jugend ungleich große Brüste, andere haben beim Stillen auf einer Seite eine Brustentzündung bekommen, die die Brustform verändert hat. Ein Warnhinweis ist jedoch, wenn sich eine Brust prall anfühlt, die andere aber nicht.
Untersuchung zur Krebsfrüherkennung
Jede Frau ab dem 20. Lebensjahr ist in Deutschland aufgefordert, jährlich eine Untersuchung zur Krebsfrüherkennung durchführen zu lassen. Die gesetzlichen Krankenkassen übernehmen die Kosten. Zu den gynäkologischen Früherkennungsuntersuchungen gehören:
- Die gynäkologische Untersuchung des äußeren und inneren Geschlechtsorgans einschließlich Scheidenspiegelung und Abstrichentnahme
- Ab dem 30. Lebensjahr die Tastuntersuchung der Brust mit Anleitung zur Selbstuntersuchung
- Zwischen dem 50. und 69. Lebensjahr die Mammografie, bei Frauen mit Risikofaktoren für Brustkrebs sogar in jedem Lebensalter.
Der Menstruationszyklus
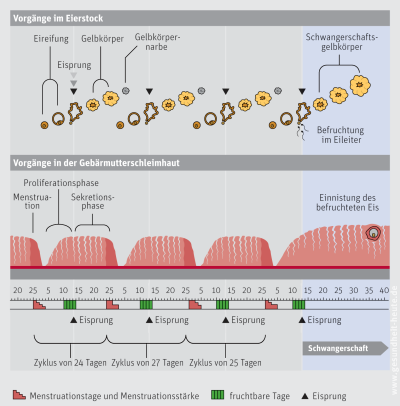
Zwischen etwa 12 und 55 Jahren ist eine Frau geschlechtsreif, d. h. sie kann schwanger werden. Die Geschlechtsreife zeigt sich durch den regelmäßigen Eisprung (Ovulation) und der damit verbundenen Menstruation (Monatsblutung, Regelblutung, Abbruchblutung, Periode, Menses, „Tage“). Da die Blutung monatlich immer wiederkehrt, spricht man auch vom Menstruationszyklus (mensis = Monat). Die erste Menstruationsblutung beim jungen Mädchen wird als Menarche bezeichnet und setzt in der Regel zwischen dem 11. und 13. Lebensjahr ein. Die letzte Periodenblutung der Frau heißt Menopause und bedeutet das Ende der Fortpflanzungsfähigkeit. Grundlage des Menstruationszyklus ist ein ausgeklügeltes Zusammenspiel der weiblichen Geschlechtshormone Östrogen und Progesteron, deren Konzentrationen zyklisch ansteigen und wieder abfallen. Unter dem Einfluss von Östrogen, das zum einen in den Eierstöcken, zum anderen aber auch vom heranreifenden Eibläschen (Follikel) gebildet wird, bereitet sich die Schleimhaut in der Gebärmutter darauf vor, dass ein befruchtetes Ei sich einnisten kann. Die Schleimhaut verdichtet sich, indem ihre Zellen sich stark vermehren, und lagert Nährstoffe ein. Sie wird aufgebaut und wächst von etwa 2 mm bis auf eine Stärke von 10–12 mm. Hat die Östrogenkonzentration eine bestimmte Höhe erreicht, bewirkt sie die Ausschüttung des luteinisierenden Hormons (LH). Dieses wiederum sorgt dafür, dass der Eisprung stattfindet. Die Eizelle wird von der trichterförmigen Öffnung des Eileiters aufgenommen und beginnt ihre Wanderung durch den Eileiter zur Gebärmutter hin. Der im Eierstock zurückgebliebene Rest des Eibläschens wird zum Gelbkörper. Er produziert das Hormon Progesteron, auch Gelbkörperhormon genannt. Unter dessen Einfluss bleibt die aufgebaute Gebärmutterschleimhaut erhalten. Wird die Eizelle jedoch nicht befruchtet, bildet sich der Gelbkörper zurück, gleichzeitig vermindert sich damit die Ausschüttung von Progesteron. Sinkt die Progesteronkonzentration im Blut unter einen bestimmten Wert, kann die aufgebaute Schleimhaut nicht erhalten werden. Ungefähr zwei Wochen nach dem Eisprung lösen sich die oberen Schichten der Gebärmutterschleimhaut ab und es kommt zur Blutung. Da die verminderte Hormonkonzentration die Blutung auslöst, wird sie häufig auch als Entzugsblutung bezeichnet. Der erste Tag der Blutung ist definiert als erster Zyklustag.
Verlauf und Dauer des Zyklus
Die Menstruationsblutung dauert in der Regel 3–7 Tage. Dauer, Stärke und Verlauf der Menstruation können bei jeder Frau unterschiedlich sein. Während einer Menstruation werden durchschnittlich 65 ml Menstruationsflüssigkeit ausgeschieden, der größte Teil davon in den ersten beiden Tagen. Um das Ablösen der Gebärmutterschleimhäute zu erleichtern, zieht sich die Gebärmutter zu Beginn der Menstruation häufig zusammen. Dies kann sich für die Frau als leichtes Ziehen bis hin zu starken, krampfartigen Unterleibsschmerzen bemerkbar machen. Zusammen mit dem Blut werden auch kleinste Gewebestückchen ausgeschieden, die zur Gebärmutterschleimhaut gehören und kein Grund zur Beunruhigung sind. Auch kleinere Blutgerinnsel sind an den ersten Tagen der Monatsblutung normal.
Gleichzeitig mit der Blutung reift im Eierstock ein neues Eibläschen, die Östrogenkonzentration steigt Tag für Tag, und die Gebärmutterschleimhaut bereitet sich erneut auf die Einnistung eines befruchteten Eis vor. Diese Phase im Menstruationszyklus nennt man Aufbauphase (Proliferationsphase). Sie endet zwischen dem 12. und 15. Zyklustag (Zyklusmitte) mit dem Eisprung. Zu diesem Zeitpunkt ist die Schleimhaut wieder maximal aufgebaut und wird erhalten, solange der Gelbkörper noch Progesteron produziert. Diese Sekretionsphase (Lutealphase) endet nach dem 28. Zyklustag mit Beginn der nächsten Blutung. Die Sekretionsphase nach dem Eisprung, in der sich der Gelbkörper bei ausbleibender Befruchtung zurückbildet, dauert immer 14 Tage. Dagegen kann die erste Zyklushälfte – also die Zeit der Monatsblutung und des erneuten Schleimhautaufbaus – unterschiedlich lang sein und variiert zwischen 11 und 21 Tagen. Dementsprechend dauert ein ganzer Menstruationszyklus zwischen 25 und 35 Tagen, im Durchschnitt 28 Tage.
Spürbare Veränderungen im Zyklus
Das regelmäßige Ansteigen und Absinken der Hormonspiegel im Blut macht sich natürlich auch in anderer Weise als nur in der Monatsblutung für die Frau bemerkbar. So kann es sein, dass zum Zeitpunkt des Eisprungs und in der zweiten Zyklushälfte durch den Einfluss von Östrogen vermehrt Wasser eingelagert wird und die Brust spannt. Durch die Wirkung des Progesterons steigt die Körpertemperatur 1–2 Tage nach dem Eisprung um etwa 0,5 °C an und bleibt während der ganzen zweiten Zyklushälfte erhöht. Stimmungsschwankungen aufgrund der plötzlich abfallenden Hormonspiegel sind in den Tagen vor der Menstruation genauso häufig wie Heißhungerattacken oder glanzloses Haar.
Eine weitere zyklische Veränderung betrifft den Gebärmutterhalsschleim (Zervixschleim). Der Schleimpfropf, der normalerweise den Gebärmutterhals verschließt und damit sowohl Keime als auch Spermien am Eindringen in die Gebärmutter hindert, verflüssigt sich kurz vor dem Eisprung und wird durch die Scheide ausgeschieden. Gleichzeitig öffnet sich der Muttermund ein wenig und erleichtert damit den Spermien den Weg in die Gebärmutter. Die Frau bemerkt den aus der Scheide austretenden Schleim bereits ab dem 10. oder 11. Tag, das Maximum ist am 15. Tag erreicht. Zu diesem Zeitpunkt verändert der Schleim auch Farbe und Konsistenz. Er wird durchsichtig und lässt sich zwischen zwei Fingern mehrere Zentimeter auseinanderziehen („Spinnbarkeit“).
Feststellung der aktuellen Zyklusphase
Die Veränderungen der Geschlechtshormone Östrogen und Progesteron innerhalb der verschiedenen Zyklusphasen sind für die Frau zum einen selbst spürbar, zum anderen lassen sie sich beim Arzt mithilfe der hormonellen Funktionsdiagnostik (Vaginalzytologie) kontrollieren und dokumentieren. Die Funktion von Progesteron z. B. zeigt sich in veränderten Zellen der Scheidenwand.
Zur Untersuchung fährt der Arzt mit einem Watteträger an der Wand des Scheidengewölbes entlang. Das Abstrichmaterial rollt er auf einem Objektträger ab und betrachtet es unter dem Mikroskop. Durch die Vaginalzytologie kann relativ genau bestimmt werden, in welcher Zyklusphase die Frau sich gerade befindet. Auch die Messung der morgendlichen Körpertemperatur (Basaltemperaturmethode) sowie die Begutachtung des Gebärmutterhalsschleims (Zervixschleimmethode) tragen zur Feststellung der Zyklusphase und damit der Hormonfunktion bei.
Diagnoseverfahren in der Gynäkologie
Der Vaginalultraschall (Vaginalsonografie, Scheidenultraschall) gehört zu den Standarduntersuchungen der Gynäkologie. Ein stabförmiger Schallkopf wird aus hygienischen Gründen mit einem Kondom überzogen, mit etwas Gleitgel bestrichen und vorsichtig in die Scheide eingeführt. Veränderungen der Organe, z. B. Tumoren oder entzündliche Verdickungen, sind so besser sichtbar als bei einem Ultraschall von außen. Bei Kindern und Jugendlichen, deren Jungfernhäutchen (Hymen) noch verschlossen ist, wird der Vaginalultraschall nicht durchgeführt, um Verletzungen zu vermeiden.
Bei Schwangeren nach der 17. Schwangerschaftswoche kann mit dem Vaginalultraschall das Kind nicht mehr richtig untersucht werden. Deshalb wird die Untersuchung von der Bauchdecke aus durchgeführt (Bauchultraschall, abdominale Sonografie). Beim Vaginalultraschall soll die Blase geleert sein, im Bauchultraschall werden die Bilder dagegen bei gefüllter Blase besser (mehr zum Bauchultraschall und zum Ultraschall allgemein).
Bei der Scheidenspiegelung (Kolposkopie, Vaginoskopie) untersucht der Arzt mit einer Lupe in 10- bis 40-facher Vergrößerung die Scheideninnenwand, den Muttermund und die Oberfläche des Gebärmutterhalses. Er achtet auf Entzündungen, Polypen, Warzen oder veränderte Zellbereiche. Letzteres ist für den Bereich rund um den Muttermund wichtig, da hier das robuste Plattenepithel des Muttermunds in das empfindlichere Zylinderepithel des Gebärmutterhalskanals übergeht. Diese Umwandlungszone (Transformationszone) ist anfällig für Zellentartungen und kann zum Ausgangspunkt für Gebärmutterhalskrebs werden. Zur besseren Darstellung atypischer Zellareale betupft der Arzt die Gebärmutterhalsoberfläche mit Essigsäure und einer Jodlösung.
Bei der Gebärmutterspiegelung (Hysteroskopie) wird das Hysteroskop – üblicherweise in Kurznarkose – durch die Scheide in den Gebärmutterhals eingeführt. Um die nach vorn geknickte Gebärmutter besser einsehen zu können, wird sie aufgerichtet und durch Einblasen von Kohlendioxid entfaltet. Mit einer kleinen Drahtschlinge kann der Arzt während der Untersuchung Gewebeproben aus der Gebärmutterschleimhaut entnehmen. Die Gebärmutterspiegelung zeigt Verklebungen, Polypen, Tumoren wie z. B. Myome und Fehlbildungen der Gebärmutter.
Bei Verdacht auf eine Zellveränderung im oberen Gebärmutterhals oder in der Schleimhaut des Gebärmutterkörpers wird mit einer Ausschabung (Abrasio, Kürettage, Curettage) die oberste Schicht der Schleimhaut der Gebärmutter entfernt und feingeweblich untersucht. Dazu weitet der Arzt schrittweise den Muttermund mit Metallstiften unterschiedlicher Dicke. Er schabt zuerst die Schleimhaut des Gebärmutterhalses aus, anschließend die der Gebärmutterhöhle. Die Schleimhaut wird in zwei getrennten Gefäßen gesammelt, um die Zellveränderungen nach der feingeweblichen Untersuchung richtig zuzuordnen (fraktionierte Abrasio, Cervix-Corpus-Curettage, CCC).
Eine Ausschabung wird nicht nur diagnostisch, sondern auch therapeutisch durchgeführt, z. B. um sicherzugehen, dass die Gebärmutter nach einer Fehlgeburt keine Mutterkuchenreste mehr enthält oder um Polypen abzutragen. Ausschabungen werden meist ambulant durchgeführt. Trotzdem ist es ratsam, die Behandlung im Krankenhaus vornehmen zu lassen, da es auch bei sachgerechter Durchführung zu heftigen Nachblutungen kommen kann. Die Schleimhaut baut sich nach dem Eingriff beim nächsten Monatszyklus wieder ganz normal auf und die Fruchtbarkeit ist nicht beeinträchtigt.
Die Bedeutung der Brust für die Frau
Die wachsende Brust signalisiert für Mädchen häufig den Eintritt ins Erwachsenen- oder besser gesagt ins Frauenleben. Mehr als jedes andere Körperteil sind die Brüste in den westlichen Industrieländern, vor allem in Werbung, Mode-, Fernseh- und Filmindustrie, Zeichen erotischer Attraktivität. Gemeinhin gilt es heute nicht mehr als anstößig, wenn sich gesunde Frauen einer plastischen Operation unterziehen, um ihre Brüste verändern zu lassen. In anderen Kulturen hingegen verbergen Frauen ihre Brüste konsequent (z. B. in vielen islamisch geprägten Ländern) oder aber gehen sehr gelassen mit ihnen um (wie in den meisten Kulturen Afrikas).
Auch in unserem Kulturraum waren (große) Brüste nicht zu allen Zeiten Symbol weiblicher Sexualität und Anziehungskraft. Im 17. Jahrhundert etwa galt ein großer Busen als unschön, und an den Höfen versuchten die modischen Frauen sein Wachstum sogar durch aufgeschnallte Bleiplatten zu verhindern. Ein Jahrhundert später das Gegenteil: Der Busen wurde durch geschnürte Mieder zu einem offenherzig gezeigten Ausstellungsstück.
Die Brüste bedeuten für die meisten Frauen ein Stück Identität und Quelle des Lustempfindens – einige Frauen empfinden sogar beim Stillen Glücksgefühle. Anderen ist die Berührung ihrer Brüste unangenehm, egal ob sie von Neugeborenen oder Partnern ausgeht. Auch Form und Größe der Brüste variieren, sogar die Größe zwischen linker und rechter Brust ist oft nicht gleich.
&nb
Die Sehnsucht nach der perfekten Brust
Viele Frauen fühlen sich minderwertig, wenn ihre Brust nicht der gängigen Vorstellung eines – vermeintlich – „perfekten Busens“ entspricht.
Eine steigende Zahl von Medizinern versucht, dieser Unzufriedenheit abzuhelfen: Brustvergrößerungen sind – trotz der Schwierigkeiten und hohen Kosten der Operation – ein häufiger ästhetisch-medizinischer Eingriff. Wie Untersuchungen gezeigt haben, wird das Problem für eine bestimmte Gruppe von Frauen damit jedoch nicht gelöst: So zeigte eine schwedische Untersuchung, dass Frauen nach einer Brustvergrößerung nicht glücklicher waren als vorher. Im Gegenteil: Die Rate an Selbsttötungen war dreimal so hoch wie die in der Kontrollgruppe . Als Ursache wird vermutet, dass die bereits vor dem Eingriff bestehende Unzufriedenheit mit dem eigenen Körper auf einer verzerrten Körperwahrnehmung beruht. Eine solche Körperschemastörung (Körperwahrnehmungsstörung, auch bekannt als körperdysmorphe Störung, Körperbildstörung, Body Dysmorphic Disorder oder Syndrom der empfundenen Hässlichkeit) besteht auch nach einer Operation fort.
Das gilt jedoch nicht für Frauen mit unterentwickelten Brüsten (Mikromastie), zumal wenn dies einseitig auftritt. Der teils schwerwiegende psychische Leidensdruck rechtfertigt die operative Brustvergrößerung und die Kosten werden von den gesetzlichen Kassen übernommen.
Auf der anderen Seite profitieren bestimmte Frauen von plastisch-chirurgischen Eingriffen an der Brust. Das betrifft insbesondere Brustverkleinerungen, die bei zu großen Brüsten (Makromastie) jahrelange Rückenschmerzen und Fehlhaltungen beseitigen können, sowie Brustrekonstruktionen nach Brustkrebsoperationen.
Lebenskrise Knoten in der Brust
Brustkrebs ist die häufigste bösartige Erkrankung der Frau. Deshalb erzeugen jede Brusterkrankung und jeder noch so kleine Knoten in der Brust Angst. Angst vor der zerstörerischen Kraft von Brustkrebs. Aber auch Angst davor, Attraktivität und Selbstwertgefühl zu verlieren und „danach“ nicht mehr als „richtige“ Frau akzeptiert zu werden. Zudem bleiben nach Brustkrebsoperationen neben mehr oder minder ausgedehnten Narben oft auch Empfindungsstörungen der Brustwarze und der Brustoberfläche zurück.
Frauen verdrängen häufig das Problem, wenn sie einen Knoten selbst tasten und schieben den notwendigen Arztbesuch wochenlang vor sich her. Deshalb unser Vorschlag: Geben Sie sich einen Tag Schonfrist – sorgen Sie dann zügig für Klarheit. Sie verlieren wertvolle Zeit, wenn Sie warten, denn je kleiner der Tumor bei der operativen Entfernung ist, desto besser ist Ihre Prognose!
Sondertext: Sinnvoll, aber umstritten: die Selbstuntersuchung der Brust
Die Selbstuntersuchung der Brust
Ab einem Alter von 20 Jahren sollte jede Frau einmal monatlich ihre Brüste untersuchen. Veränderungen wie Knoten oder Entzündungen können so meist frühzeitig entdeckt werden. Der beste Zeitpunkt für die Selbstuntersuchung der Brust ist kurz nach der Menstruation. Dann ist das Brustgewebe etwas lockerer als sonst und lässt sich besser beurteilen. Vor der Menstruation dagegen sind die Brüste häufig druckempfindlich und durch Wassereinlagerung gespannt, sodass Knoten manchmal vorgetäuscht oder maskiert werden.
Die Untersuchungsschritte im Einzelnen
Betrachten Sie zuerst vor einem Spiegel Ihre Brüste mit hinter dem Kopf verschränkten Armen (1. Foto) nach den folgenden Kriterien:
- Gibt es Abweichungen bzw. Unterschiede zwischen den Brüsten?
- Haben sich Warzenhöfe und Brustwarzen verändert?
- Ist die Haut an irgendeiner Stelle eingezogen, vorgewölbt oder entzündet?
- Kommt es auch ohne Druck zu Absonderungen aus der Brustwarze?
Nehmen Sie die Arme dann wieder herunter und heben Sie sie erneut über die Seite nach oben (2. Foto). Dabei beobachten Sie, ob es Regionen gibt, die die Bewegung nicht mitmachen. Die anschließende Tastuntersuchung erfolgt am besten systematisch im Stehen (3. und 4. Foto) und im Liegen (5. und 6. Foto). Drücken Sie dann die Brustwarzen zusammen und prüfen, ob aus der Brustwarze Sekret austritt. Ist es klar oder milchig, ist es harmlos, ist es jedoch blutig oder unangenehm riechend, sollten Sie Ihren Frauenarzt aufsuchen. Zum Schluss tasten Sie die Achselhöhlen auf vergrößerte Lymphknoten ab.
Die Kritik an der Tastuntersuchung
Obwohl die Selbstuntersuchung seit Jahrzehnten propagiert wird, ist sie neuerdings umstritten: Statistische Untersuchungen ergaben, dass die Selbstuntersuchung die Brustkrebssterblichkeit nicht verändert. Im Gegenteil, durch viele unnötige diagnostische Eingriffe drohen zusätzlich medizinische Risiken [N02].
Dies hat die Mehrzahl der Frauenärzte überrascht – sie verweisen darauf, dass die Daten für diese Untersuchungen vor allem von Frauen außerhalb Mitteleuropas gewonnen wurden. Sie empfehlen deshalb weiterhin die Selbstuntersuchung der Brust. Dieser Empfehlung schließen wir uns an: Es ist sinnvoll, ein differenziertes Gefühl für die Beschaffenheit der Brüste zu bekommen. Dann ist es möglich, auch nicht schmerzhafte Veränderungen zu bemerken und darauf zu reagieren. Trotzdem kann die Selbstuntersuchung das wichtigste Instrument zur Brustkrebsfrüherkennung nicht ersetzen: In der Mammografie zeigt sich ein bösartiger Tumor lange bevor er getastet werden kann.
Aber nicht nur die Selbstuntersuchung, auch die ärztliche Tastuntersuchung der Brust bekommt in wissenschaftlichen Studien keine guten Noten: Ärzte tun sich schwer, krankhafte Veränderungen von lange bestehenden harmlosen Knoten der Brust zu unterscheiden. Sie finden zwar viele Knoten, aber oft sind es solche, die schon lange bestehen und gutartig sind. „Überdiagnosen“, also falsch positive Befunde, sind deshalb die häufige Folge. So wundert es nicht, dass derzeit 75 % aller Tumoren durch die Patientin entdeckt werden und nur 25 % durch Ärzte und mithilfe der Mammografie.
Hormonersatztherapie: Pro und Kontra
Argumente dafür
- In über 70 % der Fälle kommt es durch eine Hormonersatztherapie zu einer raschen und wirkungsvollen Linderung sämtlicher Wechseljahresbeschwerden, die auf den Hormonmangel zurückzuführen sind.
- Es kommt zu einem Anti-Aging-Effekt durch Verdrängung der (sichtbaren) Alterungserscheinungen der Haut.
- Das Wohlbefinden und das Leistungsvermögen steigen.
- Die Knochensubstanz wird stabilisiert und somit das Osteoporoserisiko verringert – dieser Effekt entsteht aber nur bei langfristiger Einnahme über viele Jahre.
- Das Risiko für Gebärmutterhalskrebs sinkt.
- Eine kombinierte Östrogen- und Gestagengabe führt zu einem verminderten Darmkrebsrisiko.
Argumente dagegen
Im Mai 2002 wurden die Ergebnisse einer groß angelegten US-Studie der Women’s Health Initiative (WHI) zur Hormonersatztherapie mit einer Östrogen-Gestagen-Kombination an über 16 000 Frauen publiziert. Seitdem werden die oben beschriebenen Effekte wesentlich kritischer gesehen. Die Gründe im Einzelnen:
- Das Risiko, eine Thrombembolie (Einschwemmen eines Blutgerinnsels) zu erleiden, insbesondere im ersten Jahr der Anwendung, wird größer. Damit erhöht sich auch das Schlaganfallrisiko. Eine aktuelle Studie deutet darauf hin, dass dies eventuell nicht der Fall ist, wenn die Hormonersatztherapie mit niedrig dosierten Hormonpflastern erfolgt.
- Unter einer Hormonersatztherapie kommt es häufiger zu Gallenblasenentzündungen.
- Das Brustkrebsrisiko ist erhöht – mäßig erhöht bei alleiniger Östrogengabe und stark erhöht bei kombinierter Östrogen- und Gestagengabe. Dass eine Hormonersatztherapie das Brustkrebsrisiko erhöht, belegt auch eine Studie des Deutschen Krebsforschungszentrums von 2009. Die Studie untersuchte knapp 10.000 Frauen nach der Menopause: Demnach waren 20–25 Prozent der Brustkrebserkrankungen auf die langfristige Einnahme von Hormonpräparaten zurückzuführen. Bei gleichzeitigem Bewegungsmangel stieg das Brustkrebsrisiko sogar auf 38 Prozent.
- Bei alleiniger Östrogengabe steigt das Risiko für Gebärmutterkörperkrebs stark an.
Das Herzinfarktrisiko wird entgegen früheren Annahmen durch eine Hormonersatztherapie nicht gesenkt.
Fazit
Insgesamt überwiegen die Risiken der Hormonersatztherapie in und nach den Wechseljahren. Gegen die Einnahme über einige Monate bei starken Beschwerden spricht aber wenig. Darüber hinaus gibt es für die Hormonersatztherapie eigentlich keinen Platz mehr, zudem risikoärmere Behandlungsmöglichkeiten im Rahmen der Komplementärmedizin für die Wechseljahresbeschwerden zur Verfügung stehen.
Diese Schlussfolgerung gilt übrigens nicht für die lokale Anwendung von Hormonen: Bestehen also Beschwerden wie eine juckende und trockene Scheide, ist – in Absprache mit dem Arzt – die Anwendung einer hormonhaltigen Creme (z. B. Linoladiol®, OeKolp®) im Scheidenbereich wegen der geringen Hormondosis und dem dadurch zu erwartenden Nutzen nach Ansicht der meisten Experten sinnvoll.
Röntgenuntersuchung der Brust: die Mammografie
Die Mammografie ist die Röntgenuntersuchung der Brust – und die wichtigste Untersuchung zur frühzeitigen Entdeckung von Brustkrebs. Die Mammografie wird sowohl diagnostisch bei konkretem Verdacht auf eine Brustdrüsenerkrankung durchgeführt als auch vorbeugend im Rahmen des Mammografie-Screenings.
Der beste Zeitpunkt für die Mammografie sind die Tage nach der Monatsblutung, weil sich das Brustgewebe dann am besten beurteilen lässt. Bei der Untersuchung werden beide Brüste nacheinander zwischen jeweils zwei Platten gepresst, um auch die im Inneren der Brust liegenden Strukturen genau darzustellen. Das Zusammenpressen ist nicht schmerzhaft, aber unangenehm. Der Arzt benötigt von jeder Brust jeweils eine Aufnahme von oben und eine von der Seite. Je nach Befund können noch weitere Aufnahmen notwendig werden. Mit der Mammografie erkennt der Arzt besonders gut kleine Kalkansammlungen (Mikrokalk), die schon in frühen Stadien einer Brustkrebserkrankung auftreten und nicht zu ertasten sind. Daneben lässt sich die Form von Gewebeveränderungen sowie deren Ausdehnung in benachbarte Gewebe beurteilen.
Bei der Mammografie kommen zwei Techniken zum Einsatz. Bei der analogen Mammografie wird das Bild auf einer Filmfolie festgehalten, bei der digitalen Mammografie werden die Bilddaten elektronisch gespeichert und auf dem Computerbildschirm begutachtet. Der Unterschied besteht weniger in der Bildqualität als vor allem in der Strahlenbelastung, die bei der digitalen Mammografie um die Hälfte niedriger ist.
Aber auch die digitale Mammografie ist mit einer Strahlenbelastung verbunden, und so stellt sich die Frage, ab und in welchem Alter diese Untersuchung vertretbar und sinnvoll ist. Zurzeit wird im gesamten deutschen Bundesgebiet ein flächendeckendes und kostenloses, alle zwei Jahre stattfindendes Mammografie-Screening zur Früherkennung von Brustkrebs für alle Frauen zwischen 50 und 69 Jahren aufgebaut.
US-amerikanische Forscher empfehlen das Mammografie-Screening sogar schon ab einem Alter von 40. Sie verglichen dazu zwei Studien: Die eine untersuchte Daten zu einem jährlichen Mammografie-Screening ab 50 und die andere zu einem Screening ab 40. Die Brustkrebs-Sterblichkeit nahm umso mehr ab, je früher die Frauen an einem Mammografie-Screening teilgenommen hatten. Demnach hatten diejenigen, die an einer Vorsorge ab 40 teilnahmen, ein um 40 Prozent geringeres Sterberisiko als diejenigen, die sich nicht oder erst später einem Mammografie-Screening unterzogen. Ob der Vorteil des früheren Mammografie-Screenings auch den Nachteil der Röntgenstrahlenbelastung aufwiegt, ermittelten die Forscher allerdings nicht.
Ältere Frauen über 70 – so jedenfalls die herrschende Meinung der Kassen – sollen aber nur noch selten von einer mammografisch gestellten Tumordiagnose profitieren. Diese Ansicht teilen aber viele Experten nicht: Selbst 80-jährige Frauen erkranken an Brustkrebs – und profitieren von einer rechtzeitigen Mammografie. Wieder andere Experten stellen hingegen den Nutzen des deutschen Mammographie-Screenings wegen nicht eingehaltener Qualitätsstandards und ungelöster methodischer Probleme ganz in Frage. So wird die relativ niedrige Treffsicherheit bemängelt. Die Sicherheit, mit der brustkrebsverdächtige Befunde durch eine Mammografie entdeckt werden (Sensitivität) beträgt (nur) etwa 80 Prozent. Vor allem bei großen Brüsten, bei Brustimplantaten und bei Mastopathie ist die Beurteilbarkeit eingeschränkt. Deshalb muss der Arzt auch vorher informiert werden, wenn Brustimplantate vorhanden sind. Aber auch „falsch positive Ergebnisse“ sind häufiger als vermutet, das heißt, Frauen werden auf Brustkrebs behandelt, obwohl sie diesen gar nicht haben. Zudem ist laut einer schwedischen Studie jeder dritte bei der Mammografie entdeckte Tumor hermlos und müsste nicht entfernt werden.
Störung des Scheidenmilieus
Die bei geschlechtsreifen Frauen in der Scheide vorhandenen Döderlein-Bakterien (Laktobazillen, Normalflora) produzieren Milchsäure aus Glykogen, der Speicherform der Glukose, also des Zuckers. Das so entstehende saure Milieu sorgt dafür, dass von außen in die Scheide eindringende Keime wie Bakterien und Pilze sich nicht vermehren können. Da eine Infektion nur zustande kommt, wenn krankmachende (pathogene) Keime in größerer Anzahl vorliegen, stellen die Döderlein-Bakterien somit einen wirksamen, natürlichen Infektionsschutz dar.
Dieser Schutz besteht jedoch nicht bei Kindern vor der Pubertät und älteren Frauen nach den Wechseljahren, wenn durch die verminderte Konzentration des Geschlechtshormons Östrogen die Zellschicht in der Scheide nur sehr dünn ist. Es wird kein Glykogen bereitgestellt, sodass den Döderlein-Bakterien die Nahrung fehlt und sie entsprechend wenig Milchsäure produzieren. Bei älteren Frauen ist zudem die Scheide durch den Hormonmangel sehr trocken und leichter verletzbar. Die Folge ist eine höhere Anfälligkeit für Scheideninfektionen, insbesondere für Pilzinfektionen.
Auch übertriebene Hygienemaßnahmen wie zu häufiges Waschen und Scheidenspülungen sowie hautreizende Substanzen in Seifen oder Intimsprays zerstören den natürlichen Säureschutz in der Scheide.
Darüber hinaus kann das Scheidenmilieu auch durch Medikamente gestört werden, z. B. während und nach der Einnahme von Antibiotika, die – je nach Substanz – nicht nur krankmachende Keime, sondern auch die Döderlein-Bakerien abtöten.
Bakterielle Fehlbesiedelung von Darm und Scheide
Viele Frauen bekommen vor allem Probleme, nachdem eine Blasenentzündung mit einem Breitspektrum-Antibiotikum behandelt wurde. Da dieses wahllos viele verschiedene Keime abtötet, betrifft dies auch die natürliche Darm- und Scheidenflora, sodass es zu einer bakteriellen Fehlbesiedelung der Schleimhäute von Scheide, Enddarm und Damm kommt. Diese „falschen“ Bakterien bewirken eine Veränderung des pH-Werts in den Schleimhäuten, weshalb deren natürliche Schutzfunktion vor Krankheitserregern geschwächt ist. Im ungünstigsten Fall wechseln sich nun Entzündungen von Scheide und Darm ab. Durch einen Abstrich von Harnröhre und Scheide wird die bakterielle Fehlbesiedlung festgestellt.
In manchen Fällen wird die bakterielle Fehlbesiedelung auch von Mann zu Frau übertragen. Wenn der männliche Partner Beschwerden hat, die bei einer Harnröhreninfektion oder Prostataentzündung auftreten , sollte er deshalb zum Urologen gehen – und kann im günstigen Fall das eigene Problem und das der Partnerin lösen.
Als Therapie empfiehlt sich, die Scheidenflora mit Milchsäurepräparaten (z. B. Eubiolac Verla® Vaginaltabletten) oder Döderlein-Bakterien (z. B. Vagiflor® Vaginalzäpfen) zu verbessern. Dies kann auch vorbeugend geschehen, indem z. B. Vagiflor®-Zäpfchen schon vor oder während der Antibiotikabehandlung angewendet werden. Die durch die Einnahme von Antibiotika geschädigte Darmflora kann z. B. durch probiotische Joghurts wieder aufgebaut werden.
Anwendung von Vaginaltherapeutika
Als Vaginaltherapeutika bezeichnet man Cremes, Salben, Tabletten und Zäpfchen, die direkt in die Scheide eingebracht werden. Vaginaltabletten und -zäpfchen lösen sich in der Scheide von selbst auf oder schmelzen bei Körpertemperatur. Daher ist es wichtig, sie vor dem Einführen nicht zu lange in der Hand zu halten. Der Vorteil von Vaginaltherapeutika ist die direkte Wirkung der Substanzen an Ort und Stelle, ohne dass starke Nebenwirkungen auftreten. Sie dienen meist der Behandlung von Scheideninfektionen durch Pilze oder Bakterien oder der Wiederherstellung eines physiologischen Scheidenmilieus. Auch Hormone stehen als Scheidencreme und -zäpfchen zur Verfügung.
Da Vaginaltherapeutika beim Gehen aus der Scheide herausfließen können, sollten sie am besten abends vor dem Schlafengehen im Liegen angewendet werden. Die optimale Wirkung entfaltet sich, wenn das Medikament mit einem Applikator vorsichtig in das hintere Scheidengewölbe eingeführt wird. Je nach Präparat kann es während der Anwendung zu gefärbtem Ausfluss aus der Scheide kommen. Slipeinlagen schützen in dieser Zeit die Wäsche vor Verfärbungen.
Verschieben der Menstruation
Manchmal möchten Frauen ihre Monatsblutung um einige Tage nach vorne oder hinten verschieben, wenn eine wichtige Prüfung, ein Kurzurlaub oder Sportwettkampf ansteht. In Ausnahmefällen ist dies auch in Ordnung. Wer es allerdings häufiger tut, riskiert, seine hormonelle Situation völlig durcheinanderzubringen.
Vorverlegen der Menstruation: Einmalige Verkürzung des Menstruationszyklus durch Einnahme von Medikamenten. Zur Vorverlegung der Blutung verordnet der Frauenarzt die „Pille“. Die Einnahme der „Pille“ wird dann drei Tage vor dem gewünschten Blutungsbeginn abgesetzt. Frauen, die die „Pille“ bereits länger einnehmen, können sich diesen Zeitpunkt selbst ausrechnen.
Hinauszögern des Menstruationsbeginns: Einmalige Verlängerung des Menstruationszyklus durch Einnahme von Medikamenten. Verhütet die Frau nicht bereits mit der „Pille“, verordnet der Frauenarzt zur Verlängerung des Zyklus ein Gestagenpräparat (Progesteron). Bei einem 28-tägigen Zyklus wird das Präparat ab dem 22. Zyklustag täglich eingenommen und drei Tage vor dem gewünschten Blutungsbeginn wieder abgesetzt. Verhütet die Frau schon länger mit der „Pille“, muss sie die Einnahmephase um die entsprechende Zeit verlängern. Da die einzelnen „Pillen“ sehr unterschiedlich zusammengesetzt sind, sollte das Verschieben der Menstruation vorher mit dem Frauenarzt besprochen werden.
Wechseljahre
Mit den Wechseljahren (Klimakterium) wird der Übergang von der Geschlechtsreife in das höhere Alter (Senium) bezeichnet, d. h. die Zeitspanne zwischen dem 45. und 55. Lebensjahr. Nach dem 55. Lebensjahr sprechen die Mediziner vom Senium. In den Wechseljahren nimmt die Funktion der Eierstöcke und die damit verbundene Ausschüttung der Geschlechtshormone stetig ab. Die sinkende Konzentration von Östrogen und Progesteron bewirkt, dass die Menstruationszyklen unregelmäßig und seltener werden (Prämenopause oder Präklimakterium). Sobald kein Eisprung mehr stattfindet, kann die Frau nicht mehr schwanger werden. Zwischen dem 50. und 55. Lebensjahr hören die Monatsblutungen auf (Menopause). Die Zeit nach der letzten Monatsblutung wird Postmenopause genannt.
Die Wechseljahre erleben Frauen sowohl körperlich als auch psychisch sehr unterschiedlich. Manche leiden unter den Hormonmangelerscheinungen (Wechseljahrsbeschwerden) und dem sich anbahnenden Übertritt in eine neue Lebensphase, andere werden aktiver denn je. Frauen sind in dieser Lebensphase häufig mit Änderungen in der Familie konfrontiert, die eine depressive Krise auslösen können. Die Kinder sind erwachsen und verlassen das Haus; sie selbst verlieren ihre oft wichtigste und tagesfüllende Aufgabe (Empty-Nest-Syndrom). Wie eine Frau mit diesen Veränderungen umgeht, ist häufig entscheidend für den Verlauf der Wechseljahre. Viele Frauen sehen in dieser Phase auch eine Chance zur Umorientierung und zum Neuanfang.